Stillen fördern

Mit Ihrer Hilfe können wir fundiertes Fachwissen und nützliche Dokumente für die Praxis weiterhin kostenfrei auf unserer Webseite zur Verfügung stellen.Spenden
Unsere EISL-Fachinformationen werden regelmäßig überprüft und ergänzt.
Letzte Aktualisierung dieser Seite: 9/2022
Grundlage für diese Fachseite ist u.a. das Buch "Muttermilchernährung bei Frühgeborenen", Hrsg. Thomas Kühn, Kapitel 8, "Die Praxis des Stillens bei Frühgeborenen", Seiten 79-93.
Das Kapitel wurde verfasst von G. Nindl, G. von der Ohe, B. Kämmerer, E. Sams und N.-E. Denninger.
Voraussichtliches Erscheinungsdatum der Neuausgabe: 2022
Eine vollständige Literaturliste zu dieser Fachseite können Sie als PDF → hier herunterladen
Muttermilchernährung und Stillen sind besonders wichtig, um frühgeborenen Kindern den besten Start ins Leben zu geben. Dies ist heute anerkanntes Wissen in der Neonatologie, durch viele Studien untermauert und immer wieder bestätigt.
So individuell sich kleinste Frühgeborene entwickeln, so individuell ist auch ihr Weg zum Stillen. Dieser startet mit dem Haut-zu-Haut-Kontakt und dem Aufbau der Beziehung sowie der frühen Initiierung der Milchbildung. Ein wichtiges Ziel dabei ist das Hinführen an die Brust und die Etablierung der oralen Ernährung.
Müttern und Vätern sollte es ermöglicht werden, mit ihren Kindern uneingeschränkt zusammen zu sein und Verantwortung bei der Pflege und Betreuung zu übernehmen. Nichts wirkt sich besser auf die Entwicklung eines frühgeborenen Babys aus als Eltern, die ihm nahe sind.
Eine umfassende Aufklärung über die Bedeutung der Muttermilch und des Stillens ist ein wichtiger Teil der Begleitung betroffener Familien. Dies begünstigt die Entscheidung zur Ernährung mit Muttermilch und erleichtert das Durchhalten in dieser herausfordernden Phase.


DIE WHO UNTERSCHEIDET FRÜHGEBORENE NACH UNTERSCHIEDLICHEM GESTATIONSALTER
| Preterm | Moderate to late preterm | Very preterm | Extremely preterm |
| Gestationsalter < 37 Wochen | Gestationsalter 32 - 37 Wochen | Gestationsalter 28 - 32 Wochen | Gestationsalter < 28 Wochen |
OHNE BERÜCKSICHTIGUNG DER REIFE, NUR NACH DEM GEBURTSGEWICHT WIRD UNTERSCHIEDEN IN
| LBW Infant (Low Birth Weight) | VLBW Infant (Very Low Birth Weight) | ELBW Infant (Extremely Low Birth Weight) |
| < 2500g | < 1500g | < 1000g |
Lesen Sie hierzu auch unsere EISL-Fachseite:
2009 wurden die 10 Schritte zum erfolgreichen Stillen (WHO/ UNICEF Initiative BFHI) auf die Bedürfnisse von Neugeborenen auf neonatologischen Intensivstationen angepasst („Neo-BFHI“). Diese erweiterte Version beinhaltet drei Leitprinzipien und zehn Schritte zum erfolgreichen Stillen von Frühgeborenen.
Das Original-Dokument finden Sie → hier, im Folgenden fassen wir für Sie die Prinzipien nochmals auf Deutsch zusammen:


Frühgeborene sind besonders gefährdet für Probleme im Bereich des Zentralnervensystems, der Atmung, des Stoffwechsels und des Immunsystems. Die Unreife bedingt unter anderem Regulationsstörungen des Gehirns und des Darms – in manchen Fällen können schwere Schädigungen entstehen.
Die Ernährung mit Muttermilch verringert das Risiko für alle diese Komplikationen und ist daher eine medizinische Notwendigkeit und therapeutische Intervention.
Preterm-Milch, also Muttermilch nach einer Frühgeburt, hat in den ersten vier Wochen postpartum eine andere Zusammensetzung als die Muttermilch eines termingeborenen Babys und entspricht in vielen Belangen den besonderen Bedürfnissen des Frühgeborenen. Sie enthält mehr Proteine, Natrium, Phosphor, Calcium und Zink. Preterm-Kolostrum weist einen erhöhten Anteil an Immunfaktoren auf, z.B. IgA, Lysozym, Lactoferrin, Makrophagen, Lymphozyten und neutrophile Granulozyten. (Lawrence & Lawrence, 2022:530ff)
Frühgeborene profitieren am meisten von der Milch der eigenen Mutter. Reicht diese zur Ernährung nicht aus, ist Spenderinnenmilch die erste Wahl.
Durch die Ernährung mit Muttermilch wird die Morbidität der Kinder signifikant reduziert und sowohl die Überlebensrate erhöht als auch die Langzeitergebnisse deutlich verbessert.
Sehr kleine oder sehr früh geborene Frühgeborene benötigen, um ihren Tagesbedarf decken zu können, eine erhöhte Nährstoff- und Kalorienzufuhr. Eine Anreicherung der Muttermilch ist daher in den allermeisten Fällen notwendig, was üblicherweise durch Fortifier geschieht, die auf Kuhmilchbasis hergestellt werden. Es gibt jedoch auch bereits einige Präparate auf dem Markt, die aus humaner Milch hergestellt werden, was das Risiko für NEC und weitere Komplikationen verringert (siehe dazu auch unser → Artikel aus 2018) .
Ergänzend kann sogenanntes "Lactoengineering/ Fraktionieren von Muttermilch" hilfreich sein.
Lactoengineering von Muttermilch erlaubt es, gewisse Nährstoffe und Fett aus der Muttermilch zu separieren. Fette setzen sich bei abgepumpter Muttermilch ab, die "Rahmschicht" wird sichtbar. Die Muttermilch, die eine Mutter am Ende einer Pumpzeit abpumpt, hat einen höheren Gehalt an Protein, Fettsäuren, Kalorien sowie fettlöslichen Vitaminen als die Milch der ersten Minuten (Lawrence & Lawrence, 2022:523f).
Der Fettgehalt kann entweder durch Zentrifugieren und Bestimmung des sogenannten "Creamatocrits" oder über das Fraktionieren mit einem Human-Milk-Analyzer bestimmt werden.
Um den erhöhten Nährstoff- und Energiebedarf von besonders kleinen Frühgeborenen sicherzustellen, ist eine Anreicherung der Muttermilch/Spenderinnenmilch in den allermeisten Fällen für ein adäquates Wachstum notwendig. Es konnte nachgewiesen werden, dass die Gabe von angereicherter Muttermilch zu einer signifikant höheren Gewichtsentwicklung sowie einem erhöhten Längen- und Kopfwachstum führte, verglichen zur Gabe von Muttermilch ohne Anreicherung oder Formula mit künstlichem Zusatz.
Um eine exklusive Ernährung mit Muttermilch zu gewährleisten, ist die Anreicherung eines Fortifiers auf Basis von humaner Milch zu präferieren, aber auch kuhmilchbasiert angereicherte Muttermilch ist reiner Formulanahrung stets überlegen.
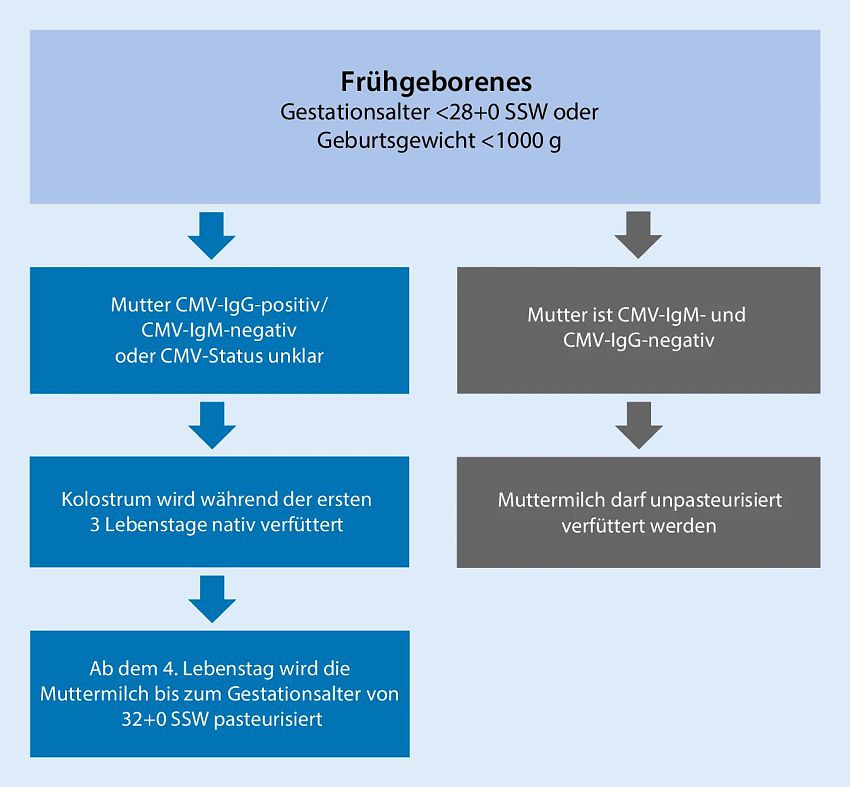
Wann immer möglich, ist frische, unpasteurisierte Muttermilch aufgrund Ihrer besonderen nutritiven und anti-infektiven Eigenschaften die erste Wahl bei der Ernährung von Frühgeborenen und wird von allen nationalen wie internationalen pädiatrischen Fachgesellschaften empfohlen. Gleichzeitig ist eine Risikoabwägung bei gefährdeten Säuglingen bezüglich einer CMV-Infektion notwendig.
Seit 2018 steht für den deutschsprachigen Raum das Österreichische Konsensuspapier zum Umgang mit Muttermilch CMV-positiver Mütter zur Verfügung. Lesen Sie dazu mehr im Verlauf der folgenden Absätze:
Eine CMV-Infektion von reifgeborenen Kindern peri- oder postnatal mittels Blut, Zervixsekret oder Muttermilch ist für diese Kinder unproblematisch, verläuft asymptomatisch und erfordert keinerlei Einschränkung des Stillens.
Bereits vor der Geburt intrauterin infizierte Kinder können ebenfalls uneingeschränkt gestillt werden, selbst wenn sie zu früh oder mit sehr geringem Geburtsgewicht geboren werden sollten – die Infektion hat in diesem Fall bereits stattgefunden. Eine intrauterine Infektion mit CMV gehört mit einer Prävalenz von ca. 0,5% aller Lebendgeburten zu den häufigsten viralen Infektionen und kann, wenn die Infektion frisch erfolgt, zu schweren Folgeschäden führen.
Eine postnatale Infektion (Übertragung ist auch durch Muttermilch möglich) kann bei kleinen Frühgeborenen zu einem sepsisähnlichen Krankheitsbild mit Hepatopathie, Thrombozytopenie, Neutropenie und Pneumonie führen, wohingegen späte Frühgeborene wie reife Neugeborene nur in geringem Maße gefährdet sind.
Derzeit exisitiert noch kein internationaler Konsens zu der Frage, wie man diese kleinen Frühgeborenen gleichzeitig mit Muttermilch ernähren und trotzdem vor einer CMV-Infektion schützen kann. Einige Kliniken pasteurisieren die Muttermilch für diese Kinder, andere frieren sie ein, um die Viruslast zu senken.
Für den deutschsprachigen Raum hat die Ernährungskommission der Österreichischen Gesellschaft für Kinder und Jugendheilkunde (ÖGKJ) gemeinsam mit der Arbeitsgruppe Neonatologie und Pädiatrische Intensivmedizin der Österreichischen Gesellschaft für Kinder- Jugendheilkunde (ÖGKJ) 2018 ein Konsensuspapier veröffentlicht, das als Vorlage für Standards dienen kann und die dringend notwendige Versorgung aller Frühgeborenen mit Muttermilch sicherstellt.
Das vollständige Konsensuspapier ist unter folgendem Link erhältlich:


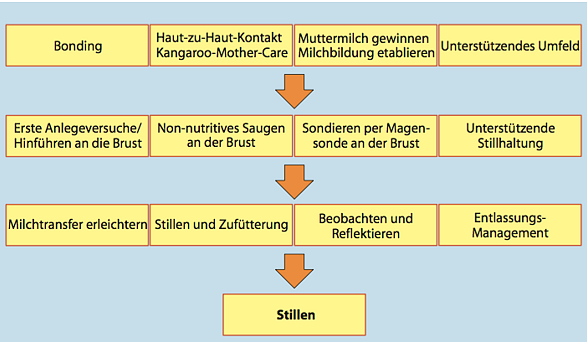
Der Weg zur Brust ist individuell. Verschiedene Maßnahmen, die hier als Bausteine dargestellt sind, unterstützen diesen Weg. Manche davon sollten immer eingesetzt werden, andere Bausteine sind nicht in jedem Fall notwendig. Die Übergänge von der einen Stufe zur nächsten sind fließend, ebenso ist die Reihenfolge, in der die Bausteine angewandt werden, variabel.
Eltern einer drohenden Frühgeburt / eines Frühgeborenen befinden sich in einer physischen und psychischen Ausnahmesituation. Pränatale Gespräche und Maßnahmen unterstützen die werdenden Eltern:
Frühes Bonding ist neben vielen anderen Aspekten ein wichtiger Baustein beim Stillen von Frühgeborenen:
Direkter Haut-zu-Haut-Kontakt ist nicht nur auf die ersten Stunden zu beschränken, sondern soll kontinuierlich fortgesetzt werden. Dies unterstützt die Frühgeborenen in ihrer Entwicklung und erhöht die positiven Effekte auf das Bindungsgeschehen und die Psyche der Mutter:
Lesen Sie hierzu auch unsere EISL-Artikel:
Idealerweise beginnt die Mutter innerhalb einer Stunde postpartum, spätestens aber 6 Stunden nach der Geburt mit dem Gewinnen von Muttermilch. Dies entspricht dem Self-Attachment beim termingeborenen Baby und dem damit verbundenen ersten Saugen an der Brust. Frühes und häufiges Gewinnen von Kolostrum per Hand und in Folge mit der Pumpe hat unter anderem den wichtigen Vorteil, dass Kolostrum dem Frühgeborenen frühzeitig und ausreichend zur Verfügung steht, zudem wird die Milchbildung besser etabliert und einem Milchmangel vorgebeugt.
Verschiedene Studien der letzten Jahre (z.B.: Parker et al. 2012, Sisk et al., 2006) haben gezeigt, dass ein früher Pumpbeginn sowie die Kombination aus Handgewinnung und Pumpen bessere Ergebnisse bezüglich der Etablierung der Milchbildung sowie der erreichbaren Milchmenge erbringt. Die EISL-Empfehlungen sehen daher eine Kombination aus Handgewinnung von Kolostrum und der Anregung der Milchbildung per Pumpe vor.
Lesen Sie dazu auch unsere EISL-Fachseite:


Mütter von Frühgeborenen mit sehr niedrigem Gestationsalter erreichen die empfohlene Tages-Milchmenge von 750 – 1000 ml oft schwerer und brauchen deshalb besondere Unterstützung. Ein einfaches Pump-Protokoll (Frequenz und Uhrzeit) sowie eine gute Anleitung helfen der Mutter, eine gewisse Struktur in ihrem Tagesablauf aufzubauen und schützen vor einer möglichen Überforderung. Eine ungestörte Schlafpause von ca. 4 – 5 (maximal 6) Stunden ist empfehlenswert.

Es gibt keine universell etablierten Kriterien, wann mit dem Stillen von Frühgeborenen begonnen werden kann, da es sich hierbei um einen individuellen Prozess des einzelnen Kindes handelt (Wambach &Spencer, 2021). Im Unterschied zur Flaschenfütterung muss ein Frühgeborenes Saugen, Schlucken und Atmen noch nicht koordinieren können, um an die Brust angelegt zu werden. Dies ist bereits früh möglich, weshalb auch die Idee, das Stillen zu einem bestimmten Zeitpunkt zu „starten“, schon länger als überholt gilt (Nyqvist et al.,1999; Nyqvist, 2008). Das einzige Kriterium für das erste Anlegen ist ein stabiler Allgemeinzustand, unabhängig von Gestationsalter, aktuellem Alter oder Gewicht (Campbell et al., 2019).
Es ist jederzeit möglich, einem Frühgeborenen die Chance zu bieten, an der Brust erste Erfahrungen zu machen, auch wenn die genannten Bereitschaftszeichen noch nicht so deutlich erkennbar sind (Campbell et al., 2019). Die ersten Anlegeversuche zielen vor allem auf ein Kennenlernen der Brust, ein Lecken, Riechen, in Kontakt kommen. Ein Erfassen der Brust ist noch nicht nötig.
Frühe Maßnahmen wie Absaugen, Intubieren, Beatmen oder das Legen einer Magensonde sind notwendige, jedoch invasive Eingriffe. Deshalb sind positive orale Lernerfahrungen wichtige Maßnahmen, beginnend mit der Mundpflege mit Kolostrum (Lubbe, 2018).
Die ersten Stillversuche sollten festgehalten und gefeiert werden. Sie sind ein Meilenstein!


Frühgeborene profitieren generell vom non-nutritiven Saugen (NNS) und im Besonderen, wenn dies an der Brust der Mutter geschieht. In einer Fülle von Studien wurde ein besseres Outcome bezüglich physischer Stabilität und Entwicklung bestätigt (Walker, 2023). NNS an der Brust ist daher bei Frühgeborenen als therapeutische Maßnahme anzusehen und ein wichtiger Baustein für späteres Stillen.
Frühgeborene profitieren in vielerlei Hinsicht, wenn sie in Kontakt mit der mütterlichen Brust gehalten werden, während sie die abgepumpte Muttermilch über die Magensonde erhalten. Die Anregung der Sinne (Geschmack, Geruch etc.) und die Verbindung eigener oralmotorischer Aktivität mit dem eintretenden Sättigungsgefühl wirken als positive Lernerfahrung (Lubbe, 2018).
Nach wie vor gilt auf vielen neonatologischen Stationen die Devise, eine Magensonde erst gar nicht zu legen oder so früh als möglich wieder zu entfernen. Die Erfahrungen haben gezeigt, dass die Magensonde als ein positives Hilfsmittel auf dem Weg zum Stillen ad libitum anzusehen ist. Sie hilft, das Frühgeborene ohne Stress und gemäß der eigenen individuellen Entwicklung zu ernähren. Nach Raimbault et al. zeigen Kinder, die in Brustkontakt die Milch ihrer Mutter riechen können, eine vermehrte Saugaktivität an der Brust im Vergleich zu einer Kontrollgruppe ohne Brustkontakt. Darüber hinaus wird durch diese Vorgehensweise die Milchmenge der Mutter gesteigert (Raimbault et al., 2007). Eltern sind kompetent und können nach einer sorgfältigen Instruktion ihr Kind selbst sondieren.
Die Kombination von Stillen und der zusätzlichen Ernährung über die Magensonde ist auch im weiteren Verlauf das Mittel der Wahl, um das Frühgeborene adäquat zu versorgen. Die Vorteile konnten bereits in Studien gezeigt werden (Garpiel, 2012; Thoyre, 2003). Um bei Abwesenheit der Mutter den Einsatz der Flasche zu reduzieren, ist eine längere Verweildauer der Sonde sinnvoll.


Beim Anlegen sind dem Allgemeinzustand angepasste Stillpositionen für das frühgeborene Kind unerlässlich, um die respiratorische und motorische Stabilität zu optimieren. Ein guter Halt und eine bequeme Sitzposition bringt auch für die Mutter mehr Sicherheit und Zuversicht. Die Stillhaltung sollte die für die Kinder physiologische Körperhaltung unterstützen und gleichzeitig eine stabile Position an der Brust bieten. Nacken, Schulterbereich und Rücken brauchen dabei eine besondere Unterstützung, der Kopf sollte nach Möglichkeit nicht gehalten werden.
Unterstützende Begleitung bei diesem Vorgang bedeutet dabei vor allem, die mütterliche Kompetenz zu fördern. Das Personal sollte äußerst zurückhaltend sein, selbst einzugreifen (Hands-off!) (Campbell et al., 2019).
Lesen Sie dazu mehr auf unserer EISL-Fachseite:
Durch eine kurze Brustmassage vor dem Anlegen wird der Milchspendereflex schneller ausgelöst. Auch während des Stillens kann die Brust immer wieder sanft massiert werden, was den Milchtransfer während des Stillens erhöht (Lauwers & Swisher, 2021).
Sobald das Kind nicht mehr an der Brust schluckt, eine längere Pause macht oder einschläft, wird die Brust, gehalten im C-Griff, während des Stillens sanft komprimiert. Meist folgt darauf wieder vermehrte Saugaktivität. Wenn diese sich wieder reduziert, wird die Kompression gelöst. Der Wechsel zwischen Kompression und Entlastung erhöht den Milchtransfer und auch den Fettgehalt der Muttermilch.
Lesen Sie hierzu mehr auf unserer EISL-Fachseite:
Um das Saugen zu stimulieren, den Milchtransfer zu erleichtern und die Menge an transferierter Milch zu erhöhen, kann der Einsatz eines Stillhütchens nach ersten, bereits erfolgten Stillversuchen in manchen Fällen sinnvoll sein. Auch bei schwachem Saugen kann das Hütchen unterstützend wirken, um das nötige Vakuum aufrechtzuerhalten und das Kind so für längere Zeit an der Brust zu halten. Eine gute Anleitung der Mutter ist wichtig, um das Hütchen korrekt zu verwenden.
Es gibt allerdings auch Hinweise, dass der Gebrauch eines Stillhütchens die Etablierung des ausschließlichen Stillens bei Frühgeborenen stören kann. Daher sollte der Einsatz immer bewusst und nur in ausgewälten und begründeten Fällen erfolgen (Jónsdottir, 2020).
Lesen Sie hierzu mehr auf unserer EISL-Fachseite:


Alle Methoden, die zur Zufütterung von zusätzlich benötigter Nahrung eingesetzt werden, sollten darauf abgestimmt sein, das Erlernen des Stillens zu unterstützen und sind mit der nötigten Achtsamkeit für die Zeichen des Kindes anzuwenden. Das Frühgeborene braucht Zeit, um sich an neue orale Erfahrungen zu gewöhnen (Garpiel, 2012; Thoyre, 2003).
Unabhängig von der Methode, mit der die Zufütterung erfolgt, sollte ein möglichst zurückhaltender Einsatz von Wiegeproben oder anderen Methoden zur Ermittlung der Trinkmenge an der Brust Standard sein. Eltern, die gut begleitet sind, ist es meist innerhalb kurzer Zeit möglich, die Menge, die nach dem Stillen noch aufsondiert oder anders zugefüttert werden muss, selbst einzuschätzen. Dies unterstützt die differenzierte Beobachtung und Kommunikation zwischen Eltern und Kind, gibt der Mutter Vertrauen in ihre Kompetenz als Stillende und stärkt somit ihre Still-Selbstwirksamkeit ("Breastfeeding Self-Efficacy").
Während des Stillens gleichzeitig ergänzend zuzufüttern hat mehrere Vorteile: Die Zufütterung direkt an der Brust lässt das Kind intensiver und länger saugen und stellt oft für Mütter einen klareren Weg zum Stillerfolg dar, als der Wechsel von Brust zu Becher oder Flasche. Zusätzlich wird parallel zur Zufütterung die Brust stimuliert, die Milchbildung angeregt und dadurch das Pumpen erleichtert. Stillen kann nur an der Brust erlernt werden!
Klassische Magensonden können für die Zufütterung auf verschiedene Weise eingesetzt werden:
Wie bereits weiter oben erwähnt, ist das längere Verweilen einer liegenden Magensonde für das Erlernen des Stillens sinnvoll. Das Kind kann während des Stillens gleichzeitig sondiert werden und macht so die Erfahrung, dass das Saugen an der Brust den Magen füllt. Nach und nach wird es effektiver an der Brust saugen und die Menge, die zusätzlich sondiert werden muss, wird abnehmen.
Wenn das Kind adäquat mit der Kombination aus Stillen und Sondieren ("semi-demand") zunimmt und größere Mengen an der Brust trinkt, kann uneingeschränktes Anlegen ermöglicht und auf Stillen ad libitum umgestellt werden. Hier kann erneut eine Sonde zum Einsatz kommen, die jedoch nun anders verwendet wird als zuvor:
Die Sonde oder ein weicher Feeder-Aufsatz werden beim Stillen zusätzlich zur Brust im Mund des Kindes platziert und mit Hilfe einer befüllten Spritze wird nach und nach parallel zum Stillen etwas zugefüttert. Bei größeren Zufütterungsmengen oder vor Entlassung aus dem Krankenhaus ist der Einsatz eines Brusternährungssets anstelle der Sonden-Spritzen-Kombination zu überlegen.
Meldet sich das Frühgeborene nicht von selbst zum Stillen, sollte es geweckt werden. In den ersten Tagen der Umstellung auf Stillen ad libitum kann eine eine leichte Gewichtsabnahme tolerierbar sein (Lubbe, 2018). Mit der Mutter wird das weitere Pumpmanagement besprochen: Es ist eine langsame und schrittweise Reduktion der Pumpdauer und -frequenz zu empfehlen, um Milchstaus und/oder eine deutliche Milchreduktion zu vermeiden.

Die zusätzliche Muttermilchgabe mit dem Becher ist weltweit verbreitet als sichere Methode für Frühgeborene. Sie kann bereits ab einem Gestationsalter von 29 Wochen eingeführt werden (Bandara et al., 2012).
Ein kleiner Becher wird dem aufrecht gehaltenen Baby an die Lippen angesetzt. Das Kind wird die Zunge herausstrecken und die Muttermilch nach und nach in rhytmischen Bewegungen von Zunge und Unterkiefer in den Rachen transportieren und schlucken. Speichelfluss und Zungenlipase werden dadurch stimuliert, die Verdauung wird gefördert.
Das Baby steuert die Aufnahme der Milchmenge selbst. Es trinkt, wenn es dazu bereit ist, bestimmt die Zeit, die es braucht und trinkt so viel, wie es möchte. Da das Baby die Nahrung jedoch ohne Saugbefriedigung aus dem Becher trinkt, sollte der Becher in Verbindung mit dem Saugen an der Brust eingesetzt werden.
In einer Studie von Yilmaz et al., 2014 zeigt die Becherfütterung eindeutige Vorteile gegenüber einer Flaschenfütterung – Becherfütterung erhöhte die Wahrscheinlichkeit des ausschließlichen Stillens sowohl bei der Entlassung wie auch 3 bzw. 6 Monate nach der Entlassung.

Mit der Fingerfütterung wird in die Privatsphäre des kindlichen Mundes eingegriffen und es erfolgt mit der Fingerkuppe ein starker Stimulus an der Saugreflexzone, der ein Kind auf den Finger prägen kann. Diese Methode sollte daher nur in speziell begründeten Fällen angewendet werden.
Sie ist ausschließlich als therapeutische Maßnahme, nicht zur regulären Zufütterung geeignet!
Lesen Sie zu diesem Thema auch unser Statement zu Zufütterungsmethoden:
→ EISL-Empfehlungen zu Zufütterungsmethoden (2019)
Entgegen verbreiteter Praxis sollten dem Frühgeborenen zuerst ausgedehnte orale Erfahrung an der Brust ermöglicht werden, bevor eine Flasche eingeführt wird. Der Einsatz der Flasche bei Frühgeborenen wird in verschiedenen Studien kritisch gesehen und sollte nur dann erfolgen, wenn die Mutter nicht in der Lage ist, häufig beim Kind zu sein (Chen et al., 2000; Neifert et al., 1995). Allerdings zeigt sich in der Realität, dass die Flasche nach wie vor in vielen Neonatologien zum Alltag gehört und häufig verwendet wird. Um das Füttern mit der Flasche weniger stressbelastet zu gestalten, ist eine genaue Beobachtung des Babys im Vorfeld und bei der Fütterung äußerst hilfreich.
Folgende Voraussetzungen müssen nach dem NIDCAP-Konzept vor einem Einsatz der Flasche gegeben sein (Binter, 2015):
Fehlt einer dieser Punkte, ist immer die Fütterung mit der Sonde vorzuziehen!
Bei einem wachen Kind ist auch die Reihenfolge Brust-Flasche-Brust möglich.
Leider wird in vielen Kliniken die Reduktion der Anzahl der Mahlzeiten als Zeichen des „Fortschritts“ gewertet und gleichzeitig die Menge der Nahrung pro Mahlzeit dementsprechend erhöht. Dies entspricht allerdings nicht dem physiologischen Verhalten eines gestillten Kindes. Wenn ausschließliches Stillen das Ziel ist, sollten weiterhin häufige kleine Mahlzeiten beibehalten werden.
Wenn Eltern sich entscheiden, ihr Kind mit der Flasche zu ernähren, ist es wichtig, sie genau zu informieren, wie die Flasche mit möglichst viel Körperkontakt und in einer dem Stillen ähnlichen Art und Weise gegeben werden kann
("bindungsfördernde Flaschengabe").
Weiterführend hierzu unsere EISL-Fachseite, auf der Sie auch Informationsblätter zu Form und Einsat von Flaschensaugern und Schnullern finden:


Wenn das Frühgeborene nach wochen- oder monatelangem Aufenthalt entlassen werden kann, erleben viele Eltern einerseits ein Hochgefühl, andererseits bestehen oft große Ängste, das Baby nun ohne den Rückhalt durch erfahrenes Klinikpersonal adäquat versorgen und ernähren zu können. Eltern brauchen daher Strategien, wie sie das Leben zu Hause mit ihrem Kind meistern und das Stillen weiterführen können.
Ein dauerhaftes Beisammensein für 24 Stunden (Rooming-in) über mehrere Tage ist vor der geplanten Entlassung immer anzustreben. „Stillen nach Bedarf“ kann geübt werden, auch wenn meist noch eine Zufütterung nötig ist. Häufige kleine Mahlzeiten und Clusterfeeding-Phasen entsprechen dem physiologischen Muster eines vollgestillten Kindes. Mütter von Frühgeborenen können sich an diese Stillfrequenz gewöhnen und sind dadurch besser für Zuhause gewappnet. Der oft anstrengende Tagesablauf mit Stillen, Zufüttern, Pumpen und Versorgen des Babys ist leichter zu bewältigen, wenn dies unter empathischer Anleitung und Begleitung bereits in der Klinik erlebt und geübt wird (Campbell et al., 2019).
Der Übergang zum ausschließlichen Stillen ist oft noch ein weiter Weg. Kompetente Beratung und Betreuung Zuhause, sowie die Möglichkeit einer ambulanten Nachsorge, ist Voraussetzung für das erfolgreiche Fortführen des Stillens (Parker & Patel, 2017). Still- und Laktationsberater:innen (IBCLC) oder Hebammen mit Wissen und Erfahrung in der Betreuung von Frühgeborenen sind dabei äußerst hilfreich. Der Besuch von Stillgruppen kann Familien dabei helfen, den Alltag zu bewältigen und in ein "normales Leben" einzusteigen (Guóth-Gumberger, 2011).
In unserem Bereich Neues aus der Forschung berichten wir regelmäßig über wissenschaftliche Studienergebnisse, die sich mit den besonderen Bedürfnissen von Frühgeborenen beschäftigen.
Hier finden Sie eine Übersicht über die seit Anfang 2016 dazu erschienenen Artikel:

Mit Ihrer Hilfe können wir fundiertes Fachwissen und nützliche Dokumente für die Praxis weiterhin kostenfrei auf unserer Webseite zur Verfügung stellen.Spenden